Salud y Farmacos - Medicamentos
Noticias, investigaciones, efectos secundarios, precauciones y recomendaciones sobre farmacos o medicamentos
27/6/18
Medicamento para la diabetes ayudará a perder peso [27-6-18]
Medicamento para la diabetes ayudará a perder peso
En pacientes con diabetes, la dosis de 3 mg de liraglutida ayudó a los pacientes a alcanzar una pérdida de peso
Unas dosis altas de un medicamento para la diabetes, la liraglutida, parecen ayudar a los pacientes con diabetes tipo 2 a perder peso, según sugiere un nuevo estudio.
En un ensayo financiado por el fabricante del medicamento, Novo Nordisk, las personas que tomaron 3 miligramos (mg) de liraglutida diariamente durante 56 semanas perdieron un promedio de un 6 por ciento de su peso corporal (14 libras [6.3 kilogramos]).
Según el Dr. Joel Zonszein, director del Centro Clínico de la Diabetes del Centro Médico Montefiore, en la ciudad de Nueva York, la Administración de Alimentos y Medicamentos (FDA) de Estados Unidos ha aprobado una dosis de 3 mg de liraglutida solamente para el tratamiento de la pérdida de peso. La dosis más alta se vende con la marca Saxenda. Una dosis más baja de liraglutida (hasta 1.8 mg al día) está aprobada para el tratamiento de la diabetes tipo 2 y se vende con la marca Victoza.
"Este es el primer estudio diseñado específicamente para investigar la eficacia de la liraglutida para la gestión del peso en pacientes con diabetes tipo 2 con una dosis de 3 mg, y, sin que resultara sorprendente, vieron que era efectiva y que se toleró para la pérdida de peso", dijo Zonszein, que no participó en el ensayo.
"Necesitamos estos estudios, ya que como profesionales clínicos tenemos un gran problema para intentar usar dosis más altas de liraglutida en los pacientes obesos que tienen diabetes. Esperemos que la FDA cambie esas restricciones arbitrarias", añadió.
En el estudio, a 846 pacientes con sobrepeso u obesos con diabetes se les asignó aleatoriamente a tomar 1.8 mg o 3 mg de liraglutida o un placebo diariamente. Los que tomaron 1.8 mg perdieron un promedio de casi un 5 por ciento de su peso corporal (11 libras [5 kg]), y los pacientes que tomaron un placebo perdieron un promedio de un 2 por ciento de su peso corporal (casi 5 libras [2.2 kg]), reportaron los investigadores.
Según el estudio, publicado el 18 de agosto en la revista Journal of the American Medical Association, un 54 por ciento de los que recibieron la dosis de 3 mg perdieron al menos un 5 por ciento de su peso corporal, en comparación con un poco más del 40 por ciento para los que tomaron la dosis de 1.8 mg y un poco más del 21 por ciento para los que tomaron el placebo.
Además, un poco más del 25% de los que tomaron la dosis más alta de liraglutida perdieron
al menos del 10% de su peso corporal, frente al 16% de los tomaron la dosis de 1.8 mg y cerca del 7% de los que tomaron un placebo. Los pacientes también siguieron una dieta con calorías reducidas y aumentaron su nivel de actividad física, indicaron los investigadores.
"Ahora tenemos evidencias que respaldan el uso de la dosis de 3 mg para la pérdida de peso en los pacientes con diabetes tipo 2", dijo la investigadora principal, la Dra. Melanie Davies, profesora de medicina de la diabetes en la Universidad de Leicester, en el Reino Unido.
En las personas con diabetes, la dosis de 3 mg de liraglutida ayudó a los pacientes a alcanzar una pérdida de peso significativa clínicamente y más del 50 por ciento de los pacientes pudieron perder más del 5 por ciento de su peso, dijo. "Además, la dosis más alta de [liraglutida] proporcionó una reducción adicional del azúcar en la sangre en comparación con la dosis actual permitida para tratar a los pacientes con diabetes", añadió.
Zonszein indicó que dado que la dosis más alta de liraglutida no está aprobada para tratar la diabetes, las compañías de seguro no cubrirán los costos del medicamento cuando se recete a las personas con diabetes.
"Podemos recetar hasta 1.8 mg para la diabetes, que es la dosis más alta, pero las compañías de seguro no aprobarán la dosis de 3 mg para la diabetes", dijo.
La liraglutida es cara, añadió Zonszein, y la dosis de 3 mg pueden costar entre 800 y 1,000 dólares al mes. El seguro cubre el costo solamente cuando esa dosis se receta para la pérdida de peso.
Zonszein no ve ningún problema en usar una dosis más alta para controlar el azúcar en la sangre además de ayudar a los pacientes a perder peso. La liraglutida es parte de un tratamiento con medicamentos para controlar el nivel de azúcar en la sangre que incluye metformina y otros medicamentos, explicó.
Para hacer que las compañías de seguro cubran la dosis más alta para un paciente con diabetes, Zonszein dijo que tiene que usar un rodeo. "Cuando llamamos a una compañía de seguros para su aprobación, no les decimos que el paciente tiene diabetes, sino que es obeso", comentó.
Etiquetas:
adelgazar,
Diabetes,
medicamentos,
perder peso
20/6/18
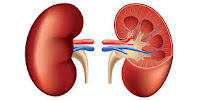
El Hospital de La Candelaria muestra que el uso de pentoxifilina retrasa el envejecimiento del riñón
El Hospital de La Candelaria muestra que el uso de pentoxifilina retrasa el envejecimiento del riñón
sanitaria.com
La Unidad de Investigación del Hospital Universitario Nuestra Señora de Candelaria, en Tenerife, ha descubierto que el uso del fármaco pentoxifilina, utilizado para el tratamiento de los trastornos circulatorios en enfermedades como la aterosclerosis, puede retrasar el envejecimiento acelerado del riñón que se produce en personas diabéticas con enfermedad renal crónica (ERC), gracias a su efecto antiinflamatorio y potenciador de la hormona Klotho.
La revista especializada Diabetes Care publicó este hallazgo, fruto del trabajo científico dirigido por el director de la Unidad de Investigación del Hospital Universitario Nuestra Señora de La Candelaria y coordinador del Grupo Español para el Estudio de la Nefropatía Diabética de la Sociedad Española de Nefrología, integrado en la Red de Investigación Renal (REDinREN), doctor Juan Navarro.
En este trabajo participaron, entre otros, el jefe del Servicio de Nefrología e Hipertensión del Hospital Universitario Fundación Jiménez Díaz y coordinador de REDinREN, el doctor Alberto Ortiz, y la doctora María Dolores Sánchez-Niño, investigadora Miguel Servet del Instituto de Investigación Sociosanitaria de la Fundación Jiménez Díaz.
La investigación ‘Efectos de la pentoxifilina sobre la concentración de Klotho soluble y la expresión en células tubulares renales en la enfermedad renal diabética’ pone de manifiesto la importancia de este descubrimiento relacionado con la enfermedad renal crónica (ERC), una patología que afecta al 30 por ciento de las personas mayores de 60 años en España, y que en el caso de Canarias presenta una alta incidencia, especialmente derivada de la diabetes.
Con tratamiento habitual
Los investigadores que desarrollaron este estudio mostraron que el fármaco pentoxifilina, utilizado en pacientes diabéticos con enfermedad renal crónica (ERC), no solo reduce la inflamación del riñón sino que, además, es capaz de incrementar los niveles de Klotho, la hormona contra el envejecimiento producida por este órgano.
Según Juan Navarro, “este fármaco reduce la albuminuria y ralentiza la pérdida de la función renal en pacientes que ya reciben un tratamiento habitual, lo que se traduce en un efecto beneficioso adicional. En el estudio actual, se ha observado que además de los efectos comentados, la administración de pentoxifilina es capaz de producir un aumento de Klotho, la proteína antienvejecimiento producida por el riñón”.
Etiquetas:
riñones,
tratamiento
9/12/17
Bacterias están ganado batalla a los antibióticos [9-12-17]
Bacterias están ganado batalla a los antibióticos
* Advierten escenarios catastróficos ante automedicación
* Señalan que se crea resistencia por el mal uso de los medicamentos
El infectólogo Alfredo Ponce de León advirtió que de continuar la automedicación e inadecuada prescripción de antibióticos se tendrá un escenario catastrófico, al no tener con qué combatir infecciones, ante la resistencia que desarrollan las bacterias y gérmenes en el organismo.
En entrevista, el especialista en Medicina Interna, Infectología y Epidemiología Molecular del Instituto Nacional de Nutrición y Ciencias Médicas "Salvador Zubiran" (INNCMSZ) de la SSA, agregó que la resistencia bacteriana le está ganando la batalla a los nuevos y más potentes antibióticos.
Ello se debe, a que para desarrollar un antibiótico los estudios de la molécula, además de ser muy costosa la investigación, tardan entre 10 y 12 años, y al salir al mercado en poco tiempo se vuelve inútil, pues las bacterias mutan en menos de cinco años, incluso en horas, dijo.
El también asesor del Programa Nacional de Control de la Tuberculosis advirtió que esta situación puede provocar que regresemos a la época anterior a los años 40 cuando no había antibióticos, por lo que podría subir la tasa de mortalidad a niveles inimaginables.
"Nos quedaríamos como antes de tener antibióticos, y si revisamos el impacto que ha tenido el control sanitario y el uso de estos medicamentos en la esperanza de vida y tasas de mortalidad, vemos que es de más de 40 años", expuso.
Por ejemplo, “la tasa de mortalidad por un apéndice que se perfora, que es ahora en menos de 10 por ciento, va a subir a 40 o 50 por ciento", refirió el galeno de la Secretaría de Salud (SSA).
El integrante de diversas asociaciones nacionales e internacionales como la American Society for Microbiology y la Asociación Mexicana de Infectología, explicó que el daño de las bacterias resistentes a los antibióticos no es sólo del que toma inadecuadamente estos medicamentos sino que afecta a todos.
Esa situación ha hecho que muchos antibióticos de nueva generación sean inútiles y que cada vez sea más costoso el curar una infección, pero también se ha descubierto que algunos que ya no se usan o que se utilizaron hace muchos años, al no tener contacto por mucho tiempo con las bacterias resistentes, ahora funcionan bien.
"Ahora se tienen ya muy pocas posibilidades terapéuticas con las que contamos los médicos, porque ya no se hacen muchos antibióticos, porque es más rápido lo que la bacteria hace de cambiar su material genético, mutar y hacerse resistente al antibiótico que lo que se tarda en hacerse estos medicamentos, que se llevan hasta 10 o más años", expresó.
Ponce de León informó que el indiscriminado y erróneo uso de los antibióticos no es un problema sólo de México sino de todo el mundo, ya que países como Reino Unido ya se tiene hasta bacterias como la Experienta Coli (E.Coli) con resistencia de hasta 30 por ciento.
Ello implica, reconoció, que "existe un desbalance entre las opciones terapéuticas y lo que las bacterias hacen y ellas siempre nos van a ganar. En México el problema no puede ser diferente al que se tiene en países desarrollados; al contrario, en América Latina el problema puede ser más grave".
Indicó que en México tenemos resistencia a fármacos inclusive de los más potentes. "Nosotros tenemos resistencia en E.Coli y gérmenes que se aíslan de infecciones urinarias que llega a ser hasta de 70 por ciento".
El especialista explicó que las bacterias que provocan infecciones urinarias tienen una resistencia hasta de 90 por ciento a la ampicilina y bactrim, lo que refleja que en el pasado se usaron mucho estos antibióticos y ahora son herramientas que ya no son útiles.
"Muchos gérmenes sobrepasan los límites de resistencia a un fármaco, en infectología cuando se pasa de índices globales de resistencia del 10 por ciento, ya se empieza a tener duda al antibiótico porque si se quisiera utilizar en alguien muy grave para salvarle la vida podría no ser útil", anotó.
Tomar antibióticos de forma inadecuada, mencionó, tiene otro grave problema, pues no sólo afecta a quien comete este error, sino que las bacterias resistentes las transmite a otras personas mediante vías aéreas o por el escremento, y cuando esta persona se enferma tiene ya en su cuerpo la bacteria resistente y el medicamento no surte efecto.
Detalló que cuando se utiliza un antibiótico, ya sea bien o mal, las bacterias al estar en contacto con él pueden cambiar sus mecanismos de defensa para evitar que las mates. Las bacterias lo que hacen es adaptarse y evolucionar.
El médico detalló que la gente también puede transmitir esas bacterias resistentes a otras personas por medio de diferentes mecanismos como el aire, al estornudar, con la saliva al hablar o toser, y con la materia fecal.
"Prácticamente todas las heces fecales del ser humano 99 por ciento son bacterias, y entre ellas hay las que ya son resistentes", indicó.
Aseveró que al automedicarse o bien si el médico no da la dosis correcta y tampoco señala bien el tiempo que se debe suministrar el medicamento y la persona previamente está ya colonizado por bacterias resistentes, no le va a servir el fármaco.
"No se trata sólo de un individuo que consumió el antibiótico de manera indebida sino que se produce un impacto ecológico que genera que ese antibiótico para otras personas sea también inservible", abundó.
Estimó que en la actualidad eso es lo que sucede a gran escala por la utilización indiscriminada que se le ha dado a los antibióticos, por lo que obviamente cada vez son menores las posibilidades de éxito cuando se quiere tratar una infección. (Con información de Notimex/JOT)
Etiquetas:
antibióticos,
bacterias
Revolucionan tratamiento de esclerosis múltiple *
Revolucionan tratamiento de esclerosis múltiple
Un nuevo tratamiento vía oral llamado Teriflunomida ingresó al Perú para revolucionar el tratamiento de esclerosis múltiple, sustituyendo los dolorosos inyectables intramusculares, según indica el especialista, Carlos Castañeda, médico neurólogo.
La Teriflunomida son pastillas de una sola dosis diaria y son tan eficaces como los inyectables. Especialistas recomiendan a los pacientes tener un control médico regular para certificar que toleran la medicina correctamente.
La esclerosis múltiple es una enfermedad inflamatoria, autoinmune y desmielinizante del sistema nervioso central. La prevalencia en el Perú es de 7 por 100,000 y afecta al género femenino como masculino, comprendidos entre los 20 y 40 años.
Entre los síntomas más comunes se encuentran: pérdida de visión que usualmente afecta un ojo a la vez, pérdida del equilibrio, espasmos musculares dolorosos, fatiga, rigidez, alteraciones cognitivas, entumecimiento, trastornos del ánimo y disfunción sexual.
La experta internacional en esclerosis múltiple, Celia Oreja-Guevara (española), jefe de Neurología y responsable de investigación clínica del Servicio de Neurología del Hospital Clínico San Carlos (Madrid) llegará al Perú el próximo 22 de julio con la finalidad de compartir su experiencia sobre este mal.
Etiquetas:
*
21/11/17
Prozac no es lo mismo que Proscar [21-11-17]
Prozac no es lo mismo que Proscar
- El coste medio por estancia debido a una confusión con el nombre de los medicamentos es de 2.722 euros
- Los expertos proponen reforzar las medidas para evitar estos errores
No es lo mismo Almax que Atarax, ni Fluconazol que Fluimucil, ni Proscar que Prozac. La confusión entre nombres parecidos de los fármacos es una causa muy frecuente de los errores de medicación, junto a los envases parecidos. Aunque en España se desconoce la magnitud real de este problema, varios estudios coordinados por el Instituto para el Uso Seguro de los Medicamentos (ISMP España) apuntan que estas equivocaciones tienen un coste medio por estancia próximo a 3.000 dólares (unos 2.722 euros).
La similitud puede encontrarse entre dos nombres comerciales (por ejemplo, Sumial y Luminal), entre dos principios activos (dopamina y dobutamina) o entre una marca y un principio activo (Rohipnol y ropinirol). El ISMP español tiene un listado de seis páginas repletas de denominaciones de medicamentos con similitud ortográfica y fonética asociados a errores comunicados al sistema de notificación de incidentes de este tipo.
"Estos fallos ocurren de forma más habitual en las personas mayores, que son pluripatológicas y, por lo tanto, plurimedicadas", apunta María Segura, jefe del servicio de Farmacia del Hospital de Móstoles de Madrid. No obstante, las confusiones entre nombres de medicamentos también pueden derivarse de la práctica profesional, por ejemplo, cuando la prescripción manuscrita es poco legible. Como señala la experta, "sólo conociendo y analizando los errores se pueden desarrollar estrategias" dirigidas a evitar que vuelvan a producirse. Entre otras, la prescripción electrónica. Sin embargo, no es suficiente, ya que si dos fármacos tienen una denominación similar y aparecen próximos en los listados informáticos, aumenta el riesgo de elegir el equivocado, especialmente si el indicado es uno nuevo o poco habitual.
De ahí la importancia de sensibilizar a los pacientes y actualizar el listado de medicamentos con nombres parecidos susceptibles de causar error. Además, los expertos recomiendan utilizar siempre el nombre comercial además del principio activo, realizar prescripciones electrónicas, evitar el almacenamiento de fármacos con riesgo elevado de confusión en lugares próximos o revisar los tratamientos con los pacientes.
También se plantea la posibilidad de implantar un sistema automatizado de verificación, mediante código de barras, que permita garantizar la selección correcta del medicamento. En este sentido, el equipo de farmacología del Hospital de Móstoles acaba de recibir un premio del Ministerio de Sanidad por la implantación de buenas prácticas en seguridad del paciente. La iniciativa, detalla Segura, consiste en el desarrollo de un sistema para que "tanto los médicos de atención primaria, como los de especialidades (cuando el paciente ingrese, por ejemplo), como los farmacólogos estén coordinados y tengan en cuenta la medicación que tiene el paciente, con el objetivo de evitar errores de medicación como las duplicidades".
Otra de las medidas que ya se ponen en práctica es el uso de mayúsculas, expone la farmacóloga del Hospital de Móstoles. Por ejemplo: ProZAR y ProSCAR. Sirve precisamente para destacar las letras que diferencian una denominación de otra.
Un riesgo real
Diversos estudios señalan que la morbilidad y la mortalidad producidas por los medicamentos similares son muy elevadas. Como argumenta la especialista en relación a los ejemplos con los que arranca este texto, Almax no tiene nada que ver con Atarax. El primero es un antiácido para el reflujo gastroesofágico y el segundo, un antihistamínico para tratar algún tipo de alergia. "Si alguien toma Atarax creyendo que es Almax, pueden afectarle efectos secundarios con los que no cuenta, como la somnolencia y, por lo tanto, no puede seguir recomendaciones como no conducir".
En cuanto al binomio Fluconazol y Fluimucil, uno es un antifúngico para infecciones por hongo y el otro un expectorante. "Si un paciente que necesita el antibiótico se toma Fluimucil, la infección se agravará. En el caso contrario, quien necesite el expectorante y, por error, ingiera el Fluconazol, no facilitará la salida de la mucosidad al exterior y además su organismo podrá generar resistencia al tomar un antibiótico que no necesita", explica Segura..
Evidentemente, no es lo mismo un antidepresivo que un fármaco para la hiperplasia benigna de próstata. Sin embargo, la similitud de sus nombres pueden dar lugar a error: ProZAC y ProSCAR. La introducción de mayúsculas ayuda a evitarlo.
Etiquetas:
medicamentos,
Proscar,
prozac
1/11/17
Las muertes por el abuso de los analgésicos se triplican en una década, según los CDC [1-11-17]
Las muertes por el abuso de los analgésicos se triplican en una década, según los CDC
Las muertes por el abuso de los analgésicos se triplican en una década, según los CDC
Casi dos tercios de las muertes por sobredosis se deben a analgésicos opiáceos, señala la agencia
El número de muertes por sobredosis de analgésicos recetados se ha triplicado en una década, llegando a un máximo de 36,000 fallecimientos en 2008, informaron el martes las autoridades de salud de EE. UU.
"La noticia desafortunada y chocante es que estamos en medio de una epidemia de sobredosis de medicamentos recetados en el país", lamentó durante una conferencia de prensa al mediodía el Dr. Thomas R. Frieden, director de los Centros para el Control y la Prevención de Enfermedades (CDC) de EE. UU.
Desde 1999, ha habido aumentos significativos no solo en las tasas de muerte por sobredosis, sino también en la venta de analgésicos recetados como OxyContin, Vicodin y metadona, y en la admisión para el tratamiento por el abuso de esos fármacos, según los CDC.
"Ahora más gente muere por los narcóticos recetados que por la heroína y la cocaína en conjunto", dijo Frieden.
En 1999, hubo 4,000 muertes relacionadas con analgésicos, pero para 2008, ese número había aumentado por un factor de tres, alcanzando las 15,000 muertes.
Para 2010, doce millones de estadounidenses afirmaban estar usando analgésicos opiáceos sin una receta. En 2009, casi 500,000 visitas a salas de emergencias se debieron al abuso de esos analgésicos. Esto cuesta a las compañías de seguro hasta 72 mil millones de dólares al año en costos directos, según el informe de los CDC, titulado Informe de señales vitales: Sobredosis de analgésicos recetados en EE. UU.
Según el informe, más hombres que mujeres mueren de sobredosis de analgésicos recetados, y las tasas de sobredosis son más altas entre los adultos de mediana edad. Además, las personas que viven en áreas rurales son el doble de propensas a tener una sobredosis de analgésicos opiáceos que las que viven en ciudades, señaló el informe.
Entre los grupos étnicos, las tasas más altas de sobredosis se dan entre los blancos y los nativos americanos o los nativos de Alaska. Se calcula que uno de cada diez nativos americanos y de Alaska abusa de los analgésicos opiáceos, en comparación con uno de cada veinte blancos y uno de cada treinta negros, según el informe.
Parte del ímpetu de la epidemia se debe a un aumento en el número de recetas que se emiten, comentó Frieden. "Se recetan suficientes narcóticos para dar a cada adulto de EE. UU. existencias para un mes de los fármacos", advirtió. "Esto es culpa de unos cuantos médicos irresponsables. La carga de los peligrosos fármacos está siendo creada más por unos cuantos médicos irresponsables que por unos camellos en las esquinas".
Gran parte de la responsabilidad de detener la epidemia yace con los estados y la regulación de fármacos recetados, apuntó Frieden. "Las políticas estatales pueden crear una inmensa diferencia al permitir o controlar la continuación de esta epidemia", planteó.
Parte del problema es que hay más fármacos de estos disponibles. Entre 1999 y 2010, la cantidad de analgésicos opiáceos vendidos a farmacias, hospitales y médicos se multiplicó por cuatro, según el informe.
Además, los estados reportan problemas con médicos irresponsables que recetan grandes cantidades de analgésicos a personas que no los necesitan. Las personas también obtienen recetas yendo de médico en médico.
La epidemia también varía entre los estados. En 2008 y 2009, el abuso de analgésicos recetados varió de una de cada doce personas en Oklahoma a una de cada treinta en Nebraska, hallaron los CDC.
"El objetivo de los analgésicos recetados es ayudar a las personas que sufren de dolor", apuntó Frieden. "Pero son altamente adictivos. El alivio del dolor es un derecho, y las personas con dolor crónico, como las que sufren de cáncer y que no pueden aliviarse de otras formas, pueden beneficiarse enormemente de una analgesia eficaz", aseguró.
Frieden aseguró que se pueden tomar varias medidas para combatir el problema. En primer lugar, los estados deben monitorizar quién receta estos fármacos, y a quién, e identificar a los médicos y pacientes que obtienen recetas para usos no médicos.
Los estados también deben tomar medidas contra los abusadores, enfatizó Frieden. Una forme es limitar a los pacientes con problemas conocidos con las drogas a un solo médico para las recetas, y a una sola farmacia para surtirlas.
Los estados también deben detener a los médicos que recetan en grandes cantidades, y a los pacientes que van de un médico a otro, señaló Frieden. Los médicos pueden perder la licencia por los abusos en las recetas, advirtió.
El Dr. Jeffrey N. Bernstein, director médico del Centro de Información sobre Intoxicación y Envenenamiento de Florida en la Universidad de Miami, dijo que "la muerte por intoxicación se ha convertido en la principal causa de muerte no intencional, sobrepasando a los accidentes de coche. Un gran porcentaje de esas muertes tienen que ver con analgésicos opiáceos".
Un motivo de que estos medicamentos se hayan vuelto tan populares es que obtenerlos es relativamente fácil, dijo Bernstein. "Es mucho más fácil ir a un médico y obtener una receta, o comprar la receta de otra persona, o robar el botiquín de alguien, que ir a uno de los vecindarios malos y arriesgarse con un camello, que en cierto modo es también arriesgar la vida", apuntó.
Etiquetas:
analgesicos
26/10/17
Un cuarto de los analgésicos narcóticos tiene un uso indebido, según un estudio [26-10-17]
Un cuarto de los analgésicos narcóticos tiene un uso indebido, según un estudio
Y alrededor de 10 por ciento de los pacientes que tienen recetas para estos potentes fármacos se vuelven adictos a ellos.
Casi una cuarta parte de todos los potentes analgésicos narcóticos que se recetan para el dolor crónico recibe un uso indebido y la tasa de adicción entre pacientes ronda el 10 por ciento, según reveló un nuevo estudio.
Los investigadores señalaron que los hallazgos plantean dudas sobre los beneficios del uso generalizado de estos analgésicos para tratar el dolor crónico.
"En promedio, se documentó un uso indebido en aproximadamente uno de cada cuatro o cinco pacientes, y [se presentó] adicción en aproximadamente uno de cada 10 u 11 pacientes" a quienes se les recetaron los fármacos como parte de su tratamiento de dolor crónico, escribió Kevin Vowles de la Universidad de Nuevo México, y sus colegas.
En el análisis, los investigadores estudiaron 38 estudios publicados, 35 de los cuales se llevaron a cabo en los Estados Unidos.
Las tasas promedio de uso indebido fueron del 21 al 29 por ciento, mientras que las tasas de adicción fueron del 8 al 12 por ciento, de acuerdo al análisis que se encuentra en el número de abril de la revista Pain.
Las recetas médicas de analgésicos narcóticos se han elevado marcadamente en los últimos 15 años juntos con sus problemas asociados como la dependencia, la abstinencia y la sobredosis, según dijeron los investigadores en un comunicado de prensa. Estos medicamentos también son conocidos como "opioides".
Los analgésicos opioides incluyen la hidrocodona (Vicodin), oxicodona (OxyContin, Percocet), morfina y codeína.
"De ser correcto que aproximadamente uno de cada cuatro pacientes que utiliza opioides muestra patrones de uso indebido, pero no presenta adicción, entonces tal vez una asignación más eficiente de los recursos de tratamiento sería de utilidad", escribieron los autores del estudio. Por ejemplo, se podría hacer uso de educación y vigilancia para pacientes en riesgo de uso indebido, en lugar de simplemente no darles los medicamentos.
Debido a las altas tasas de uso indebido y adicción, los autores del estudio añadieron que "no están seguros de que los beneficios que se derivan de los opioides (que no están completamente claros)... compensan esta carga adicional sobre los pacientes y los sistemas de cuidado de la salud".
Para combatir el uso indebido de los analgésicos narcóticos, la Administración de Alimentos y Medicamentos de los Estados Unidos (U.S. Food and Drug Administration, o FDA) anunció este miércoles reglas definitivas para los fabricantes de medicamentos que busquen aprobación para medicamentos narcóticos a prueba de manipulaciones. Los lineamientos de la FDA delinean los estudios que los fabricantes van a tener que realizar para demostrar que sus analgésicos narcóticos no pueden ser alterados y convertidos en drogas ilegales.
"Este lineamiento es solo una de muchas actividades que está haciendo la FDA para responder a las sobredosis y los decesos relacionados a los opioides", comentó el Dr. Douglas Throckmorton, subdirector de programas regulatorios en el Centro de Evaluación e Investigación de Medicamentos de la FDA, en conferencia de prensa por la mañana.
El lineamiento no solo especifica el tipo de estudios que son necesarios, sino también la manera en la que la FDA evaluará dichos estudios y las declaraciones en las etiquetas que puede aprobar la agencia con base en los resultados de esos estudios, según dijo Throckmorton.
"La FDA está enfocada en el desarrollo de opioides con formulaciones que disuadan el abuso", dijo. "Para combatir el abuso y el uso indebido de los opioides, la FDA está alentando a todos los fabricantes a desarrollar medicamentos para disuadir el abuso, que funcionen correctamente cuando se tomen de acuerdo a la receta pero que estén formulados de manera tal que no sea fácil modificarlos para propósitos de abuso", señaló.
En noviembre, la FDA aprobó un nuevo tipo de analgésico narcótico diseñado para frustrar el abuso.
El analgésico conocido como Hysingla ER (bitartrato de hidrocodona) tiene características que reducen el abuso del fármaco. De acuerdo a la FDA, la tableta es difícil de triturar, romper o disolver, lo que hace más difícil que quienes abusan de ella la inhalen o se la inyecten.
Etiquetas:
analgesicos
18/10/17
Se recomienda una dosificación solo con mililitros para los medicamentos de los niños [18-10-17]
Se recomienda una dosificación solo con mililitros para los medicamentos de los niños
Usar el sistema métrico, y no las cucharitas, reduce los errores con los fármacos, señala la Academia Americana de Pediatría
Ha llegado el momento de prescindir de la cucharita y la cuchara para los niños enfermos. La mejor forma de medir los fármacos líquidos para los niños es en mililitros métricos, señala un importante grupo de pediatras de EE. UU.
"La dosificación con el sistema métrico es la forma más precisa de dosificar los medicamentos y evitar sobredosis", señaló el Dr. Ian Paul, autor principal de una nueva declaración de política de la Academia Americana de Pediatría (American Academy of Pediatrics).
Las sobredosis accidentales de medicamentos mandan a más de 70,000 niños a las salas de emergencias de EE. UU. cada año, según la información de respaldo de la declaración, que aparece en la edición en línea del 30 de marzo de la revista Pediatrics.
Dos formas comunes en que esas sobredosis ocurren son la medición incorrecta del fármaco y usar el dispositivo incorrecto para medirlo, como por ejemplo administrar una cucharada en lugar de una cucharadita.
"Hay cada vez más datos que sugieren que algunos errores de dosificación y sobredosis ocurren cuando los padres usan cucharas para dosificar los fármacos", señaló Paul, jefe de pediatría académica general del Colegio de Medicina de la Universidad Estatal de Pensilvania, en Hershey.
"De hecho, la declaración de política de la Academia Americana de Pediatría de 1975 citada en el informe actual sugería que las jeringas orales eran la mejor y más precisa forma de administrar dosis de medicamentos de forma precisa", añadió.
Esta nueva declaración de política va un paso más allá, al recomendar el uso exclusivo del sistema métrico, específicamente mililitros con la abreviatura mL.
"Si todo el sistema de atención de la salud adopta un solo método, la consistencia será de mayor beneficio y se parecerá más a la forma en que los medicamentos se dosifican en todo el mundo, donde la dosificación métrica ha sido la rutina y el estándar", explicó Paul.
El cambio, dijo Paul, se "basa en evidencias más recientes que sugieren que es tanto más preciso como menos propenso a provocar errores grandes en la dosificación". Dijo que la mayoría de médicos ya están familiarizados con la dosificación métrica, pero que los pacientes, padres y cuidadores quizá requieran de algo de instrucción.
La mayor ventaja de usar solo la dosificación métrica es la consistencia y la claridad, dijo el Dr. Roy Benaroch, profesor adjunto asistente de pediatría de la Universidad de Emory, en Atlanta.
"Los medicamentos y las visitas al médico con niños enfermos pueden resultar confusos, y debemos hacer lo que podamos para garantizar que las indicaciones sean claras, usando unidades constantes que sean las mismas en las etiquetas y en el dispositivo utilizado para medir", planteó Benaroch.
Usar solo mililitros "elimina al menos algunas fuentes significativas de confusión y errores en la dosificación", añadió.
Actualmente, algunos fármacos sin receta incluyen indicaciones de dosificación métricas junto con un dispositivo de medición marcado en cucharaditas, anotó la academia.
Investigaciones anteriores han encontrado que los padres que usan solo mililitros al dar medicamentos a sus hijos cometen menos errores que los padres que usan cucharitas o cucharas, según la declaración.
La declaración describió recomendaciones específicas que buscan reducir los errores que pueden resultar en una sobredosis.
Además de solo usar mililitros, la academia recomienda que las unidades se dosifiquen lo más cerca a 0.1, 0.5 o 1 mL, y que no se use ninguna abreviatura excepto mL. También recomienda que se pongan ceros antes del decimal, por ejemplo 0.5, pero que no se pongan ceros después del último número del decimal. Ambas recomendaciones están diseñadas para evitar que los cuidadores midan accidentalmente diez veces la dosis recomendada.
La concentración del fármaco se debe etiquetar con cuidado en las recetas, junto con indicaciones no abreviadas sobre la frecuencia a la que hay que administrar el fármaco, aconseja la academia.
Los padres quizá estén menos familiarizados con el sistema métrico, de forma que los médicos deben revisar las dosis con las familias cuando se recomiendan fármacos, y las farmacias, hospitales y centros sanitarios solo deben imprimir las etiquetas de las recetas con la dosificación métrica e incluir un dispositivo adecuado de medición.
"La declaración llama a que los lugares que despachan medicamentos (por lo general, las farmacias) provean un dispositivo adecuado", señaló Benaroch. "Se deben ofrecer sin un cargo adicional. Los padres pueden reutilizarlos para eliminar el desperdicio siempre que se limpien bien y que las marcas no se desgasten".
Las jeringas y las tazas de dosificación no deben tener ninguna marca aparte de mL y ser más o menos del tamaño de la dosis recomendada, señala la política.
Benaroch recomendó que los padres le pidan al médico que les escriba o imprima las indicaciones en lugar de confiar en la memoria, para evitar errores.
"Escriba también en qué momento administra el fármaco, y la dosis", enfatizó. "Esto es particularmente importante cuando hay varios cuidadores".
Etiquetas:
infantil,
medicacion
Suscribirse a:
Entradas (Atom)